-scaled.jpeg)
医師が勤務している場所は、病院やクリニックという方が一番多いかもしれません。他にも、産業医や研究開発として研究所・企業に勤めている方もおられます。
そんな中、近年介護関係施設で働く医師も徐々に増えており、医療介護施設の1つとして「介護医療院」があります。
「介護医療院?あまり耳にしたことがないからよく知らない」
「いったいどんな施設なのだろう?医師がどんな仕事をしているのか知りたい」
と興味を持っている医師に向けて、今回は介護医療院の概要や医師の役割などについて解説していきます。
目次
1.介護医療院とは?
厚生労働省の資料によると「介護医療院とは、要介護者であって、主として長期にわたり療養が必要である者に対し、施設サービス計画に基づいて、療養上の管理、看護、医学的管理の下における介護及び機能訓練その他必要な医療並びに日常生活上の世話を行うことを目的とする施設」であると定義されています。何らかの形で、医療的な面でサポートを必要としていて、なおかつ長期的な療養を必要としている要介護者が入所している施設です。
要介護者とは、介護保険法で「身体上又は精神上の障害があるために、入浴、排せつ、食事等の日常生活における基本的な動作の全部又は一部について、6か月継続して、常時介護を要すると見込まれる状態」を言います。
要介護状態は、要支援状態よりも介護の必要性が高い状態です。その人の状態によって5段階に分類され、一番重いのは要介護5です。要介護の段階によって受けられるサービスに差が出てきます。
介護認定は、症状改善・逆に症状悪化によって変更されることもあります。
介護認定についてはケアマネージャーが主導することになりますが、どのくらいの症状の方がどのくらいの要介護度になるか大まかに知っておくと役立つでしょう。
2.介護医療院が創設された理由
介護医療院は、2017年度末で廃止された「介護療養型医療施設」の転換先として、新たに2018年4月に設けられた介護施設という位置づけになっています。
「介護保険事業計画」に則り新たに法定化された「介護老人福祉施設」「介護老人保健施設」と同じ介護保険施設という扱いです。
厚生労働省は、2025年に向け「慢性期医療ニーズ」そして「高齢者の増加」が見込まれることを想定して、療養病床と慢性期医療の在り方について慎重に話し合いを重ねてきました。
その中で、課題とされていたのが「介護保険施設入所者は医療の必要性の高低にかかわらず容体が急変するリスクがあるなか、そうした状況に完全対応できる介護保険サービスがなかったこと」でした。
このニーズを満たす施設として、日常生活上の介護と医療を1カ所でまとめて提供できる介護保険サービス施設として介護医療院が創設されたという経緯があります。
ただし、介護療養型医療施設は移行期間として2024年3月までは存在します。その後については、新たに設置されるものは全て介護医療院となることと決められています。
3.介護医療院が持っている特徴と役割
日本では、以前は日常生活上の介護と医療は別として扱われてきました。例えば、介護は自宅で家族が担い、医療は訪問医療や病院での対応が一般的だった歴史があります。社会やニーズの変化によって、介護と医療を一緒に提供できる施設として介護医療院が期待されています。
体力の衰えなど、病気の長期療養が必要な要介護高齢者が生活する拠点として入居できるだけではありません。がんなどの終末期医療を必要とする要介護者の看取り・ターミナルケアも含めた医療ケアが提供されています。
介護医療院は、単なる介護療養型医療施設の転換先として考えるのは早計です。
「住まいと生活を医療が支える新たなモデル」として創設された施設でもあります。
理念として「利用者の尊厳と保持」と「自立支援」を掲げ、ただ単に医療と介護を一体的に提供するだけではありません。
「地域に貢献し、地域に開かれた交流施設」としての役割を担うことも期待されているのです。
今後、日本でさらに高齢化が急速に進行する中で、要介護高齢者の生活を医療・介護の一体で支えていく施設としての役割を持つことを望まれています。
4.介護医療院の種類
介護医療院には、役割に応じて2種類の施設があります。
Ⅰ型…介護療養病床相当のサービスを提供
(重篤な身体疾患のある要介護高齢者・合併症のある認知高齢者など、療養機能強化型A・Bに相当する方が主に入所)
Ⅱ型…老人保健施設相当以上のサービスを提供
(療養機能強化型A・Bには相応せず、Ⅰ型よりも比較的容体が安定している方が入所する施設)
Ⅰ型・Ⅱ型どちらも、基本的には要介護高齢者の長期療養と生活、看取りやターミナルケアを支えているという役割に違いはありません。違いとしては、入所者の状態に応じてⅠ型とⅡ型に分類しています。
Ⅰ型のほうが、より病気の症状が重く、目が離せない人が入所することになります。
ただ、両方ともサービスや施設設備、介護保険サービス等は基本的に同じです。違うのは、入所者の症状の重篤さによって、職員の人員配置最低基準にも反映されていると言えます。
介護医療院を利用できる対象者はⅠ・Ⅱ型とも、
・65歳以上で、要介護1〜5の高齢者
・特定疾病を抱えていて、要介護認定を受けている40歳以上64歳以下の方
となっています。
Ⅰ型は病気による容体が急変するリスクが高い人や、合併症を持っている認知症高齢者などが主な対象です。
Ⅱ型はⅠ型よりも容体が比較的安定している人が対象となります。
5.医師をはじめとする職員の配置基準
医師の数はそこまで多くはなく、主に介護職員や看護職員が多く配置される傾向があります。前述したとおり、Ⅰ型には病気の症状が思い方や合併症を持った認知高齢者が入所するため、Ⅱ型よりも医師の配置についても手厚い基準が設けられています。
様々な医療職・介護職・福祉関係職それぞれのスペシャリストが携わっており、それぞれが持つ専門性を発揮するためチームを組んで、サービスを提供していくイメージとなります。
6.護医療院での医師の仕事内容
介護医療院では、喀痰吸引や経管栄養といった日常的な医学管理をはじめ、ターミナルケアなど、医療を提供する場としての一面も持っています。
医師は病院の病棟と同じように、基本的には毎日、介護医療院の入所者の回診を行って異変がないかを確認します。もし、急性期治療が必要な入居者がいた時は、治療対応を行うこともあります。
介護医療院の入所者は、近年胃ろうでの栄養管理や気管切開後の頻繁な喀痰吸引、気管カニューレの管理を必要とするなど、医学管理を比較的必要とする入所者が増える傾向にあります。
病院が併設された介護医療院なら、治療などの対応については各診療科の医師と連携することになります。
終末期の入居者がいる場合は、注意深く観察・対処する必要もあります。病院の病棟と同じく、詰所の近くの部屋に移動させるなど、すぐに対応できる体制を整えます。
夜勤や当直については、施設によりますが、基本的にある場合が多いでしょう。ただし、施設によっては日勤のみで夜勤・当直がない場合もあるようです。
7.必要とされる知識や持っておいた方がいい経験
介護医療院の現場で必要とされる知識・経験について解説します。
7-1.終末期医療の経験
医療の中でも、特に終末期医療に携わった経験を持っておくと役立つでしょう。がんや認知症の進行・様々な合併症を持った入所者の対応では終末期医療の対応もおのずと増えることが予測されます。
終末期医療に携わった経験、または症例を重ねておくといいのではないでしょうか。
7-2.看取り経験
基本的に、終末期医療の対応が多いため看取りに立ち会うことも必然的に増えます。病棟でも入院患者の看取りはありますが、当直担当の医師が対応するため、終末期医療を扱う現場と比べれば多くありません。
入所者や家族との向き合い方も、治療して退院を目指す患者・家族との向き合い方とは違っていることを認識しておく必要があるでしょう。
7-3.介護保険や福祉の知識
介護医療院は、医療と介護を一緒に提供する施設です。そのため、介護や福祉の専門家も多く携わります。
医師は医療面からのサポートをするのが仕事ですが、同時に介護や福祉についての知識を持ち、入所者が快適に過ごせるよう協力し合うことが必要となる場面もあるでしょう。
詳細まで知る必要はありませんが、大まかな制度の概要だけでも知っておくと役立つのではないでしょうか。
7-4.高齢者医療制度
高齢者の医療制度は、年金・後期高齢者医療制度など現役世代とは違ったものがあります。入所者に高齢者が多いという特性を踏まえ、ある程度の概要を知っておくと役立つでしょう。
7-5.一般内科・外科・整形外科の知識や経験
介護医療院は、病院と違い各診療科の医師が常駐しているわけではありません。病院であれば各診療科の医師とすぐに連携を取ることができますが、介護医療院はⅠ型で48対1、Ⅱ型で100対1と医師1人で多くの入所者に対応することになります。
一般内科や外科・整形外科などでメジャーな症状や症例について幅広い知識と経験があれば、現場でも臨機応変に対応できるのではないでしょうか。
7-6.緩和ケアの知識
終末期医療を扱うため、緩和ケアの知識を持っておくことも有効です。
患者の身体のつらい症状だけでなく、精神的なケアも含めたトータルケアができれば、より入所者に寄り添った対応ができる可能性が高くなります。
8.介護医療院の今後のニーズや転職動向
日本では高齢化が進み、今後介護と医療の両方が必要となる高齢者が増加すると予測されており、介護医療院のニーズは根強くあると考えられています。
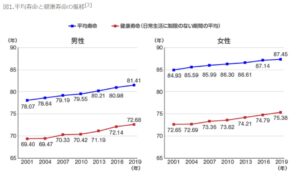
よく聞くようになった言葉に平均寿命と健康寿命がありますが、この2つには数年の差があります。
健康寿命は、厚生労働省のe-ヘルスネットによると「健康上の問題で日常生活が制限されることなく生活できる期間」のことをいいます。
一方、平均寿命はその名の通り「0歳児が生きられる平均的な余命」のことで、2019(令和元)年の平均寿命は男性81.41歳、女性87.45歳です。
この健康寿命と平均寿命の間には数年から十数年の差があり、この差が開いているほど、介護や医療を受ける高齢者が多いということです。
この差を埋めるために国も運動習慣などを身につけることなどを呼びかけていますが、それでも一定数の高齢者が介護・医療を必要とする状態は発生すると考えられます。
2021(令和3)年の介護保険施設の施設数について調査した結果でも、
・介護老人福祉施設… 8,414 施設
・介護老人保健施設… 4,279施設
・介護医療院…617 施設
・介護療養型医療施設…421 施設
と介護療養型医療施設よりも介護医療院の数が多くなっていることからも、今後のニーズが見込まれるのではないでしょうか。
基本的に、緩和ケアと同じで完治を目指す治療ではなく、入居者が生活しやすいよう手助けしたり、医学管理を行ったりすることが基本となっています。
患者(入居者)への向き合い方は一般的な病院施設とは異なることを念頭に置いておく必要があるでしょう。看取りの現場にも多く遭遇するため、入居者家族とのコミュニケーションも大切です。何より、多くの専門職と一緒に対応していくので、コミュニケーション能力、相手に寄り添った対応を求められる場面が多くなると言えそうです。
〇参考:厚生労働省e-ヘルスネット「健康寿命と平均寿命」
〇参考:厚生労働省「介護保険施設・事業所の施設数(令和3年)」
9.まとめ
今後、医師のニーズが増えると予測される介護医療院の概要や医師の仕事内容・求められている能力や知識を解説してきました。
高齢化の進行で医師が関わる場面も増えてくるとおもいますが、入居者や患者と向き合うという意味では変わりません。自分らしく働くための選択の一助となれば幸いです。