「医師の高齢化は進んでいるのか」「国はどのような対策を講じているのか」
このように、医師の高齢化について考えたことはありませんか?
超高齢化社会に突入し、医療ニーズが増加する一方で医師自身も高齢化が進行しています。これにより、地方や過疎地域における医師不足に拍車がかかること、また後継者問題など、さまざまな影響が考えられます。これらのような課題を解決するために、国の主導のもとで対策が講じられています。
本記事では、医師の高齢化の現状やその問題点、国の対策などについて詳しくご紹介します。
目次
1.医師の高齢化の現状
内閣府の資料によると、令和4年10月1日時点における日本の総人口は1億2,495万人です。このうち、65歳以上の人口は3,624万人で、総人口に占める割合(高齢化率)は29.0%に達しています。また、75歳以上の人口が65~74歳の人口を上回っており、高齢化が大きく進行しています。
高齢化が起きているのは、医師においても例外ではありません。厚生労働省の資料によると、医師の平均年齢は昭和61年以降増加の一途をたどっており、高齢化が大きく進行しています。このような状況下であるため、高齢化に伴う医療体制への対応が急務となっており、国主導のもとで対策が講じられています。
医師の高齢化の現状について、施設の種別や診療科別に詳しく見ていきましょう。
出典:内閣府「令和5年版高齢社会白書(第1章 高齢化の状況)」
出典:厚生労働省「令和2(2020)年医師・歯科医師・薬剤師統計の概況」
1.1病院・診療所における年齢の構成割合
厚生労働省の資料によると、2020年12月31日時点における病院・診療所に勤める医師の平均年齢は60~69歳が17.6%、70歳以上が10.5%でした。このことから、約4人に1人が60歳以上であることがわかります。
施設の種別でみると、病院に勤める60~69歳は約11.6%、70歳以上は4.9%、診療所に勤める60~69歳は 29.7%、70歳以上は21.8%です。
このように、病院では約5人に1人が、診療所では約2人に1人が60歳以上です。
1982年から2020年までの平均年齢の推移は病院・診療所ともに上昇傾向にあり、診療所は57.1歳から60.2歳と約3歳上昇、病院は40.2歳から45.1歳と約5歳も上昇しています。医師の高齢化はこの約40年で進み続けていることから、高齢化対策の取り組みが急務と言えるでしょう。
出典:厚生労働省「令和2(2020)年医師・歯科医師・薬剤師統計の概況」
1.2診療科別の平均年齢
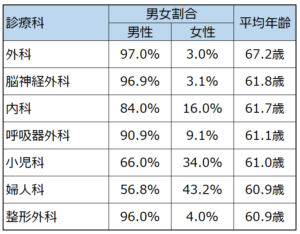
出典:厚生労働省「令和2(2020)年医師・歯科医師・薬剤師統計の概況」
厚生労働省の資料によると、美容外科を除き、いずれの診療科も病院よりも診療所の方が約3~18歳も平均年齢が高いのが現状です。また、上記のとおり医師数が多い外科と小児科でも高齢化が進んでいます。
例えば、外科医の若手医師が減少している理由の1つは、患者の命にかかわる負担が大きな治療を担当することや、急な呼び出しによる負担が大きいこととされています。さらに、地方の医療機関では外科手術を行う設備や専門家の不足が進行しており、これらの要因が若手医師不足を深刻化させています。
小児科医については、若手医師の減少の理由として需要についての誤解があることがあげられています。少子高齢化に伴い子どもの数が減ることにより、小児科医の需要が減少してきたかのような誤解がもたれていますが、実際には“少ない子どもを大切に育てる”という傾向から小児科専門医を選ぶ親が増えています。また、地方行政サービスの一環として休日や夜間の診療体制を求める声や、学校保健においての小児科医の役割など、小児科医への期待が高い社会的状況が十分に理解されておらず、若手医師不足が深刻化していると考えられます。
出典:厚生労働省「小児科産科若手医師の確保・育成に関する研究」
2.医師の高齢化が進むことの問題点
医師の高齢化がこのまま進み続けると、次のような問題が起きる恐れがあります。
2-1.地域偏在の加速
医師の高齢化によって、地方や過疎地域における医師不足が一層顕著になる見込みです。高齢の医師が引退すると、その地域で提供されていた医療サービスが失われる可能性があります。これにより、住民は遠くの都市まで医療を求めに行かざるを得なくなり、受けられる医療の格差が拡大します。
2-2.後継者問題の深刻化
後継者問題は、医師の高齢化が進むことで急速に深刻化します。医師は長い教育期間が必要であり、その後の臨床経験も重要です。しかし、若手医師の数が限られるため、後を継ぐ人材も少なくなっています。
後継者問題が解決されないと、地域ごとの医師不足が顕著になるでしょう。
2-3.医療の質の低下
高齢の医師は豊富な経験を持っていますが、新しい治療法や技術の導入については、若い医師と同様に勉強が必要となります。また、日々の診療に加えて新しい知識や技術を学ぶことは身体的な事情により難しい可能性があるため、最新の医療サービスを提供できないこともあるでしょう。
3.医師の高齢化における国の対策
医師の高齢化対策とはすなわち、新たな医師を増やすことです。医師を増やすために国はさまざまな対策を講じています。また、地域偏在をなるべく小さくし、すべての地域で高品質な医療を受けられるようにする必要もあります。医師の高齢化における国の対策について詳しく見ていきましょう。
3-1.医師の働き方改革
医療現場における医師の長時間労働について、具体的な支援策が行われています。病院で働く常勤医師の約4割が年に960時間以上、約1割が年に1,860時間以上も時間外や休日に労働している状況です。この問題を解決するために、2024年4月から時間外労働の上限規制と健康確保措置が適用されました。
最終的には、労務管理の徹底と労働時間の短縮によって医師の健康を確保しつつ、すべての医療専門職が能力を活かして能動的に対応できるようにすることを目指しています。これらの対策により、質の高い医療を持続可能な形で提供できるようになります。また、医師の長時間労働や過度な勤務による心身の負担が軽減し、ライフワークバランスを取りやすくなることから若手医師の増加につながり、医師の高齢化が抑制されることも期待できます。
出典:厚生労働省「医師の働き方改革」
3-2.地域偏在の対策
地域ごとの医療ニーズに基づいて医師を適切に配置するために、医師偏在の度合いを客観的に評価する指標が導入されています。これによって、地域ごとや診療科ごとに医師の需要と供給のバランスを把握し、医師の分布状況に関する情報を可視化することが可能になりました。
この指標を算定する際には、特定の仮定やデータの限界が存在することに注意が必要です。指標の算定式には、現実の複雑な医師偏在状況を完全に反映することが難しい場合があります。
地域偏在対策については、都道府県ごとに医師確保計画が策定・実行されています。東京都の外来医療計画の例を詳しく見ていきましょう。
東京都外来医療計画によると、東京の外来医療には以下の特徴があります。
- 東京都内の23区や北多摩南部、島しょ地域に外来医師が多い
- 東京都内の病院数はほぼ横ばいだが、一般診療所数は年々増加している
- 診療所では専門分化が進んでおり、特定の診療科を専門に扱う場所が増えている
- 発達した交通網により、都内や都外から多くの患者が病院や診療所の外来を受診している
- 都内の病院のうち、200床未満の病院が7割を占めており、地域の外来医療を支えている
- 高齢化の進展に伴い、都内全域での訪問診療の需要が増加しており、2025年には2013年比で約5倍になると予想されている
上記を踏まえ、以下の方向性で取組が進められています。
- 行動医療および先進的な医療提供体制を将来にわたり進展させていく
- 東京の特性を活かした切れ目のない医療連携システムの構築
- 地域包括ケアシステムによって医療を支える
- 安心して暮らせる街を作るために欠かせない人材の確保と育成
また、国は医師の少ない地域での勤務を促す環境整備として医師個人を後押しする方法として、以下の対策を講じています。
- グループ診療に資する交代医師派遣、医師間の遠隔相談支援などを行い、医師が疲弊しない持続可能な環境を整備する
- 医師が少ない地域での勤務を行う医師に対し、特別な認定制度を設けることで、その地域での勤務に対する評価とインセンティブを与える
- 一定の医療機関の管理者としての役割や責任を果たす医師に対して評価や報酬を提供する
地域偏在対策の一環として認定制度の創設やインセンティブや報酬、評価の提供などに取り組まれているため、それらを魅力に感じた若手医師の増加が期待できます。地域偏在は医師の高齢化に伴って加速するため、地域偏在対策は医師の高齢化対策としても有効です。
出典:東京都保健医療局「東京都外来医療計画(令和2年3月)」
出典:厚生労働省「医師偏在対策について」
4.まとめ
医師の高齢化は40年ほど前から進み続けており、いずれは現在のように医療を安定的に提供できなくなることが予想されています。このような問題を未然に防ぐために行われているのが、働き方改革や地域偏在対策などです。医師の高齢化を懸念している病院経営者や開業医の方などは、国の対策を随時チェックしましょう。
本記事では、医師の高齢化の現状や問題点、国の対策などについてご紹介させていただきました。医師の高齢化によって1人あたりの負担が増加することが懸念されているため、医師自身はの役割を理解したうえで高品質な医療をすべての患者に提供できるように対応していくことが大切です。
-scaled.jpeg)