超高齢化社会が加速する中、リハビリテーション医療の需要が高まり、リハビリテーション科医の役割が重要視されています。
ただ、リハビリテーション科医は他の医療分野に比べて医師数が不足しています。転科や転職で医師の注目が集まる一方、リハビリテーション科は、比較的新しい専門医制度の基本領域になるため、仕事の特徴やメリットなどを知りたい方も多いのではないでしょうか。
そこでこの記事では、リハビリテーション科医としてのキャリアの魅力、仕事内容、年収、今後の展望について、詳しく見ていきます。
目次
1.リハビリテーション科医とは
リハビリテーション科医は、病気や怪我により身体機能が低下した患者の機能回復を支援する専門医です。患者の病状や障害に応じ、個別のリハビリテーション計画の策定から実行まで担当します。
世界有数の超高齢社会に突入している日本では、より一段と高齢者の健康や生活の質(QOL)の向上に注目が集まり、リハビリテーション科医の存在が重要視されています。
また、リハビリテーション科は、2018年に開始された新専門医制度に設定されている19の基本領域の一つになります。そのため、全国の研修プログラムのうちの1つに所属し、3年以上の研修カリキュラムを全て満たし、専門医試験に合格するとリハビリテーション科専門医の認定を受けることもできます。
では、そんなリハビリテーション科医の役割や仕事内容を細かくみていきましょう。
1.1 リハビリテーション科医の役割
リハビリテーション医療は、超高齢化社会である日本で期待が高まっていますが、対象者は高齢者だけではありません。
様々な年齢層や疾患を抱える患者に対して、自立した生活への復帰を促し、健康寿命の延伸に大きく貢献することが期待されている医療分野です。
そのため、リハビリテーション科医に求められる役割は、身体機能の回復だけではなく、精神的、社会的な側面に焦点を当て、全人的なアプローチで患者の回復を支援することです。
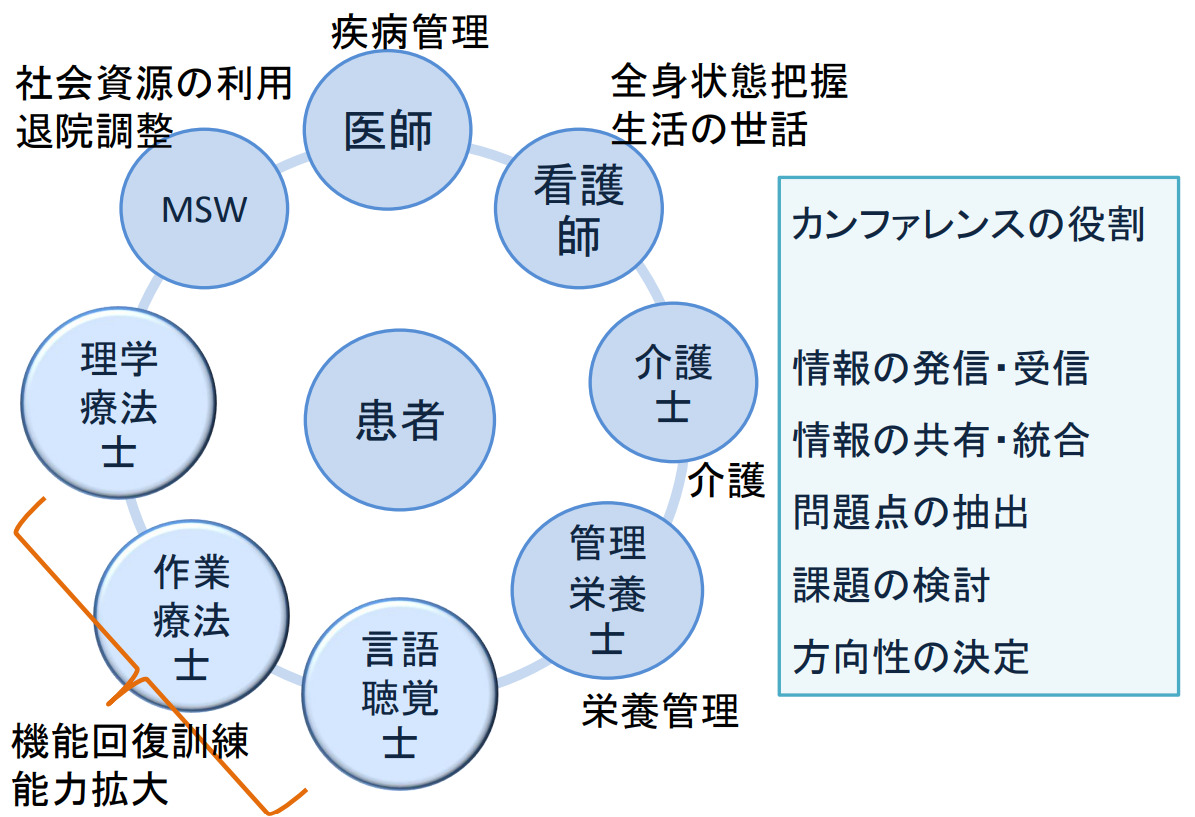
患者を中心として生活機能を高め、地域社会や生活環境に働きかけることで、自立した生活を行えるように取り組む必要があります。様々な障害を克服するため幅広い知識だけでなく、多職種との連携を行い、患者に必要なリハビリテーションを提供していきます。
このように、リハビリテーション科医は、知識や情報をもとに適切な治療を組み合わせる必要があるため、多職種との連携の際にリーダーシップを取り、チームメンバーをまとめる役割を担うことが重要です。
1.2 リハビリテーション科医の仕事内容
リハビリテーション科医の主な仕事は「リハビリテーション医療」です。
下記の通り、大きく分けてリハビリテーション診断とリハビリテーション治療の2つで構成されています。
1.リハビリテーション診断
リハビリテーション科医は、患者の健康状態やリハビリテーションの必要性を評価するために、各種情報や検査結果、身体所見、心身機能活動の評価を統合して診断を行います。
その際、患者の身体的な状態だけでなく、本人の日常生活や社会的環境を理解した上でカスタマイズするのが特徴です。
2.リハビリテーション治療
治療計画の立案と実行を通して、リハビリテーション科医は患者と直接的にコミュニケーションを取り診療を進めます。
リハビリテーション科では、理学療法士や作業療法士などの専門職と連携して実施することが大きな特色です。
そのため、リハビリを担当するスタッフへの指示、機能訓練のフィードバック、義肢装具選びなど業務は多岐にわたります。
このように、リハビリテーション科医の診療の質が患者の生活の質に大きな影響を与える社会的に価値ある仕事と言えるでしょう。
参照:リハビリテーション科医の仕事と魅力について|鹿児島大学大学院 医歯学総合研究科 リハビリテーション医学
2. リハビリテーション科医の年収
リハビリテーション科医の年収の相場を紹介します。
複数の医師向け求人情報サイトを比較したところ、リハビリテーション科の常勤医師の年収は、概ね「1,000万円~1,700万円」や「1,200万円~2,400万円」といった幅があります。
ただし、臨床経験や地域などにより年収が変動する場合もありますが、およそ1,500万円程度が相場です。
地域によっては2,000万円を超す求人案件が見られる都道府県も見受けられます。
3. リハビリテーション医療の魅力
リハビリテーション医療の魅力を下記で3つ紹介します。
3.1 患者を総合的に診療できる
リハビリテーション医療は、急性期・回復期・維持期(生活期)の三段階に分けて考えられる場合が多く、リハビリテーション科医は患者の疾患発症から回復、日常生活への復帰まで、一貫して関わることができます。
一例として、脳梗塞患者のリハビリテーションにおける患者との関わりを見ていきましょう。

【急性期リハビリテーション】
脳梗塞の発症後、最初に急性期のリハビリテーションが行われます。ここでは、歩行や座位など基本的な身体機能の維持と悪化の予防が目的です。
医師や看護師、理学療法士などがチームで患者の状態を評価し、必要な医療を提供します
【回復期リハビリテーション】
次に、リハビリ専門病院や入所施設での回復期リハビリテーションに移行します。
この段階での主な目的は、機能の回復や日常生活動作(ADL)の訓練です。
例えば、歩行訓練や、調理、服の着替えなど日常生活に必要な動作の練習を繰り返し実施します。また、言語障害がある場合は、言語聴覚士によるリハビリテーションも行います。
回復期リハビリテーションのアプローチ次第で、患者の機能回復や日常生活スキルの改善に対し最大限効果を引き出すことが可能です。
【維持期(生活期)リハビリテーション】
退院後は、維持期(生活期)リハビリテーションが行われます。
自宅訪問や病院、介護施設でのリハビリテーションでは、日常動作の維持が主な目的です。
特に脳梗塞患者の場合は、再発防止のための服薬管理や生活習慣の改善指導も含まれ、患者が自立した生活を続けられるよう支援します。
このように、リハビリテーション科医は、各リハビリテーション段階に関わることができますが、患者をトータルケアする能力が求められます。
3.2 活躍できる場の種類が豊富
近年、リハビリテーション科医が活躍する場が広がっています。
【病院のリハビリテーション部門】
例えば、リハビリテーション科医が多く活躍する病院のリハビリテーション部門では、急性期から回復期に至る患者の治療を担当します。
また、訪問リハビリテーションで病院に所属する医師が患者の自宅を訪れ、服薬管理や健康指導を含めたより個別化されたケアに携わるケースも見られます。
【介護施設】
リハビリテーションの必要性が高い介護施設においても、リハビリテーション科医のニーズが高まっています。
老人ホームや通所リハビリテーション(デイリハ)といった介護施設では、利用者の担当医として高齢者の機能維持や生活の質の向上に役立つ医療管理を実施します。
【医療現場以外】
このほか、アスリート向けのスポーツ医療や傷害や病気を抱えながら就業サポートをする職業リハビリテーションなど、医療現場を離れた分野での働き方も可能です。
スポーツ医療では、アスリートのケガの予防と回復を支援し、日常のトレーニングや試合計画を見据えたリハビリテーションプランを立案し、パフォーマンス向上に貢献します。
3.3 先端医療や介護分野との連携
最新の医療技術との連携により、リハビリテーション科医が新たな医療アプローチで活躍できるケースが増えています。
再生医療やロボット技術を用いたリハビリテーションでは、脳卒中や外傷後の患者の機能回復に新たな可能性をもたらします。
例えば、ロボット支援歩行訓練は、リハビリテーションの効果を高める手段の一つとして活用されています。
介護分野での活動も、リハビリテーション科医の重要な領域の一つです。
在宅介護サービスにおいてリハビリテーション科医は高齢者や障害を持つ人々の自立支援や生活の質の向上に貢献し、地域社会の健康維持に役立っています。
3.4 ライフスタイルに合わせて柔軟に働きやすい
リハビリテーション医療は、急性期・回復期・維持期(生活期)と段階が分かれています。
その中でも回復期リハビリテーション病院での勤務は、患者の急変が少ない為、当直勤務やオンコールの対応が少なく、ワーク・ライフ・バランスを維持しやすい環境が整っています。
オン・オフが明確なため、子育てを行っている医師にも向いている職場になります。
参照:リハビリテーション科医の仕事と魅力について|鹿児島大学大学院 医歯学総合研究科 リハビリテーション医学
参照:【最新版】ロボットリハビリによる歩行訓練の効果と展望を解説_療法士向け脳卒中論文サマリー|脳卒中/神経系 自費リハビリ施設 東京 _ STROKE LAB
参照:脳卒中のリハビリテーション|公益社団法人 日本リハビリテーション医学会
参照:脳卒中のリハビリテーション|慶應義塾大学病院 KOMPAS
参照:【リハビリテーション科医の魅力】~若手医師がリハビリテーション科専門医を志す理由~| 公益社団法人 日本リハビリテーション医学会
4.リハビリテーション科医の現状
リハビリテーション科医の需要は増加している一方で、供給側には明らかなギャップが存在します。
「日医総研リサーチ・レポートNo.126(2022年5月)」によると、リハビリテーション科医の数は2010年の1,909人から2020年の2,903人となっている通り増加傾向にあります。
しかし、同時に進行する高齢化社会に伴い、リハビリテーション医療の需要は2010年よりも顕著に高まっています。事実、65歳以上の人口割合を示す高齢化率は2010年が23.0%でしたが、2020年には28.9%まで大幅に上昇しているからです。
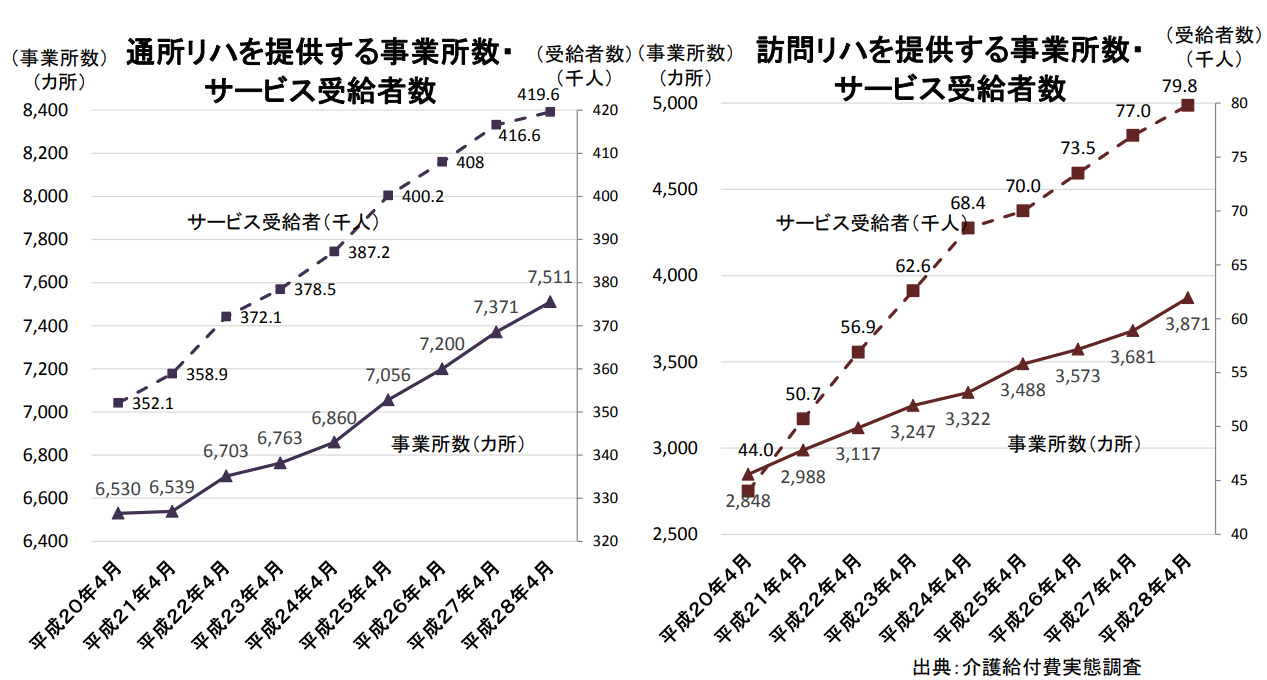
厚生労働省の資料によれば、2008年から2016年までの間に通所・訪問リハビリテーションを提供する事業所数や受給者数が増加しています。
例えば、2008年4月の通所リハビリテーションの事業者数6,530ヶ所、受給者数約35万2千100人なのに対し、2016年4月には7,511ヶ所、約41万9千600人でした。
これはリハビリテーション医療の需要が医療保険でカバーされる急性期から回復期はもちろんのこと、介護保険の対象となる維持期(回復期)まで広がりを見せていることを示しています。
背景として、高齢者社会に対応するため国主導で地域包括ケアシステムが推進されていることも大きな要因と言えるでしょう。
これまで病気やケガで低下した心身機能を回復しADLの改善が主軸だった医療から、主に高齢者のADLおよびQOLの維持・向上を図り介護予防や自立支援に繋げる医療へと変化している証拠でもあります。
参照:「日医総研リサーチ・レポートNo.126」|日本医師会
参照:「1 高齢化の現状と将来像|令和2年版高齢社会白書(全体版)」|総務省
参照:「【テーマ3】リハビリテーション 参考資料」|厚生労働省
5. リハビリテーション科専門医になるには
リハビリテーション科は、2018年度に新たに設立された新専門医制度の基本診療科19領域の一つとして位置づけられました。
新制度の下で、リハビリテーション科医となるための道のりを紹介します。
5.1 専門医資格制度と取得方法
リハビリテーション科専門医になるためには、日本リハビリテーション医学会が提供する研修プログラムに参加し、3年間以上の研修を受ける必要があります。
基幹施設と連携施設・関連施設で実施される研修カリキュラムをすべて満たして初めて研修修了と認定されます。
その後、専門医試験に合格すれば、日本専門医機構からリハビリテーション科専門医として認定される流れです。
さらに、既に他の基本領域診療科の専門医(一部は認定医)を取得している医師は、2年間以上の期間をかけて必要な研修を受ける研修カリキュラム制により専門医試験の受験資格が与えられます。
参照:医学生・研修医の方へ _ 公益社団法人 日本リハビリテーション医学会
5.2 キャリアを磨くための自己学習
リハビリテーション科医としてキャリア形成を図る際は、専門医資格の取得はもちろん、継続的な自己学習が不可欠です。
日本リハビリテーション医学会では、学生や若手医師を対象とした研修プログラムの情報提供が行われています。
また、研修指定施設の病院では、リハビリテーション医学の先進的なプログラムを持つ医療施設の専門医や教育担当者から直接指導が受けられます。
研修施設では、多様な症例に触れる機会をはじめ、急性期から生活期に至るまでの幅広い診療経験や、他科との連携、臨床研究に関する実践的な経験を積むことが可能です。
このほか、全患者の回診やカンファレンスを通じて専攻医に対するきめ細かい指導や臨床研究への積極的な参加を促す病院もあるなど、リハビリテーション科医を目指す場合には研修先の特色を把握した上で活用すると有益です。
こうした学会が発信する情報を自己学習に取り入れることで、リハビリテーション科医としての専門性を深めることができます。
特に、転科を検討している場合、これまでの現場経験や診療スキルを土台としながら効率良く専門医を取得することが求められます。
参照:インタビュー |公益社団法人 日本リハビリテーション医学会
参照:リハビリテーション科医とは | 慶應義塾大学医学部 リハビリテーション医学教室
6.リハビリテーション科医の将来展望
高齢化が進む現代社会において、リハビリテーション科医の役割はますます重要性を増すと予測されます。
6.1 高齢化社会における慢性疾患の増加
高齢化社会における慢性疾患の増加に伴い、罹患後の長期的な健康維持や生活の質の向上が大きな課題となっており、リハビリテーションはその解決策の一つとして注目されています。
例えば、脳卒中や人工関節置換手術後の高齢者に対するリハビリテーションを通して自立と社会復帰を支援し、生活の質向上に貢献します。
こうした慢性疾患の管理の中心的な役割としてリハビリテーション科医が期待されています。
6.2 ロボット技術やAI(人工知能)の導入
リハビリテーション医療がロボット技術やAI(人工知能)の活用といった先端医療分野への取り組みも進められています。
ロボットを用いたリハビリテーションは、より効率的で効果的な治療法により患者さんの回復を加速させると期待されます。
例えば、脳卒中や骨折によりADLが制限された患者の歩行アシストロボットやリハビリテーション成果を評価するシステムの研究開発や現場での活用が進んでいます。
今後、AIの活用により、個々の患者さんの状態に最適化されたリハビリテーション計画を策定できるようになるでしょう。
このように、リハビリテーション科医の未来は、特に高齢化社会における慢性疾患治療とリハビリテーションの領域においてこれまで以上の多様な活躍が予想されています。
参照:「高齢化社会とリハビリテーション」|国立障害者リハビリテーションセンター
参照:ロボットリハビリテーションとは|奈良リハビリテーション専門学校
参照:デジタル×ニューロテクノロジーが拓く、未来の医療 _ 経営研レポート|NTTデータ経営研究所
7. リハビリテーション科医への転職でよくある質問
リハビリテーション科への転科や転職でよくある質問をまとめて紹介します。
Q.1 リハビリテーション科と整形外科の違いは?
整形外科は主に「疾患」、特に運動器の疾患に焦点を当てており外科的な治療を主に行います。
例えば、骨折や関節症に対する手術や物理療法などです。
対して、リハビリテーション科の場合、例えば、脳卒中患者の「障害」や機能回復に重点を置き、患者が日常生活や社会活動に復帰するための総合的な支援を行います。
整形外科では手術後のリハビリテーションも扱いますが、リハビリテーション科では高齢者のADL維持や改善を目的にするケースも多く、より広範な疾患や障害の機能回復に焦点を当てる点が特徴的です。
Q.2 リハビリテーション科は楽?仕事で苦労する点は?
リハビリテーション科医の仕事は多岐にわたるため、決して楽ではありません。
リハビリテーション診断や機能回復に向けた治療のスキルは専門医として基本的なものですが、主治医として患者の全身管理も重要な役割です。
そのため、診断と治療を全体的に行う場合、カバーする診療領域が広く、広範な医学知識をはじめ様々な科との効率的な連携も求められます。
また、看護師やリハビリテーションスタッフなど医療現場の多職種と協力し、チーム医療でリーダーシップを発揮するスキルも必要です。
このほか、リハビリテーション医療に特化したEBM(エビデンスに基づく医療)に基づく日々の学習も欠かせません。
Q.3 リハビリテーション科医が活躍できる転職先は?
リハビリテーション科医は、総合病院のリハビリテーション科や整形外科、脳神経外科、心臓血管外科などで活躍できます。
また、診療所の整形外科・リハビリ科、回復期リハビリテーション病院、介護施設など様々な医療施設や環境で働く選択肢もあります。
職場によって異なった特徴があり、個々のキャリアプランやライフスタイルに合わせて選択が可能です。
参照:インタビュー|公益社団法人 日本リハビリテーション医学会
8.まとめ
リハビリテーション科医は専門医制度の中でも比較的新しい領域の一つです。
高齢化社会における重要なニーズに応える独特の役割を果たすため、今後もさらなる活躍が期待されます。
生涯を通じてリハビリテーション医療に関するスキルを磨き続けることで、患者のQOL向上に貢献できるやりがいある領域です。
こうした背景からリハビリテーション科医のキャリアパスは、専門性を追求し成長し続けるための魅力的な選択肢として注目されています。