一般的に、医師は高収入で将来性があるとされていますが、この状況はいつまで続くのでしょうか。どのような職業も需要と供給が給与や将来性に影響を及ぼします。医師においては、医師数が年々増加している一方で、地方は深刻な医師不足に陥っています。このような状況の中、医師の今後はどうなるのか気になる方も多いでしょう。
そこで本記事では、医師の今後をテーマに、現状や将来性からキャリアの選択肢まで詳しく解説します。
1.医師を取り巻く現状
まずは、医師を取り巻く現状を理解することから始めましょう。医師数の推移や需要と供給の現状などについて詳しく解説します。
1-1.医師の数は増加傾向にある
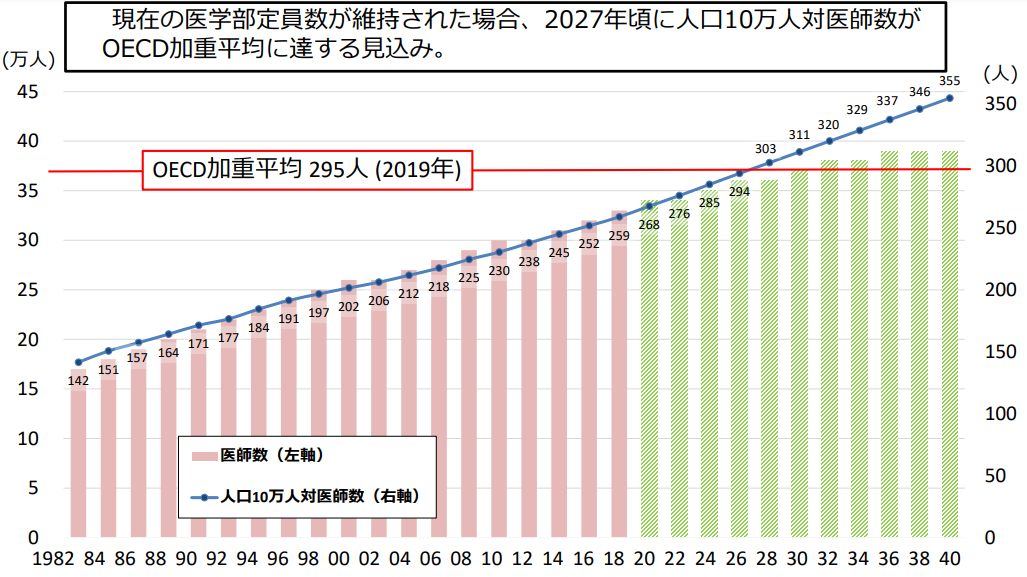
国立保健医療科学院の資料「令和 2年医師需給推計の結果」によると、人口10万人あたりの医師数の年次推移は以下のとおりです。
出典:国立保健医療科学院「令和2年医師需給推計の結果」
医学部定員数を変更しない場合、2027年頃にはOECD荷重平均に達する見込みです。OECDは、日本やアメリカを含むヨーロッパ諸国を中心に38ヶ国が加盟するOECD(経済協力開発機構)のことです。OECD荷重平均は、OECDの加盟国における全医師数を全人口で割った数に1,000を乗じた値となります。
人口10万人に対する医師の数が増え続けている理由はさまざまですが、中でも大きい要因が少子高齢化でしょう。出生数が減る一方で医師の数は毎年増え続けるため、人口10万人あたりの医師数も増加し続ける見込みです。
1-2.地域によって医師の数に偏りがある
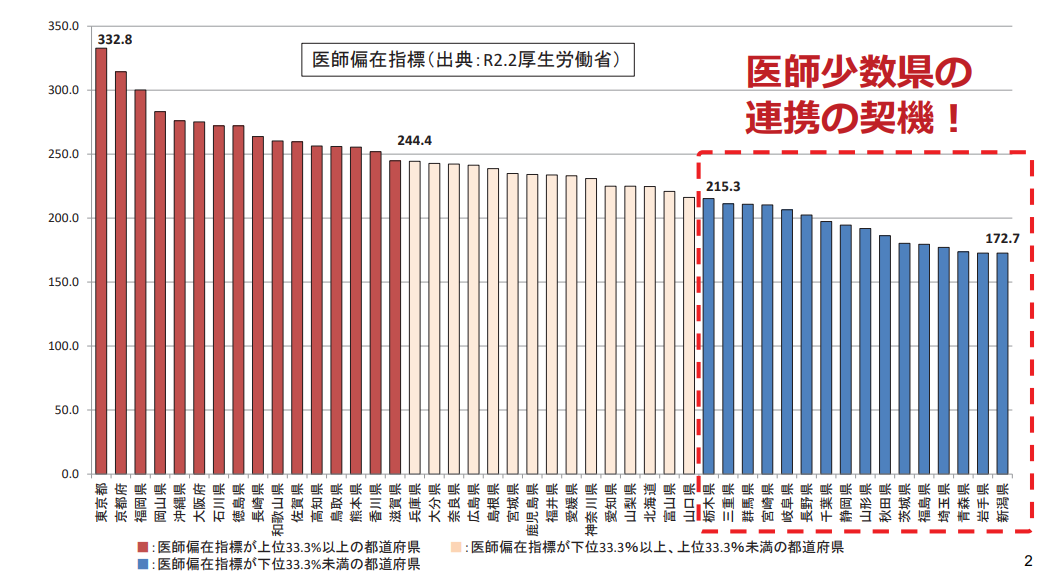
出典:厚生労働省「第40回医師需給分科会 資料」
医師数は増加しているものの、地域によって偏りがあります。上記は厚生労働省が公表した医師偏在指標を示した図です。医師偏在指標とは、地域の医師数や地域の医療ニーズ、人口動態などを踏まえて算定された値で、これが低くなればなるほどに医師が不足していることを表します。
赤枠で囲まれた栃木県から新潟県までの16県が「医師少数区域」とされています。一方、東京都から滋賀県までの16都府県は「医師多数地域」です。総務省統計局の『地域の高齢化の実態を「見える化」する』によると、医師少数区域の中でも新潟県新潟市と静岡県浜松市が65歳以上の人口が最も多く、医師不足に拍車をかけています。
1-3.医師は近いうちに供給過多になる可能性がある
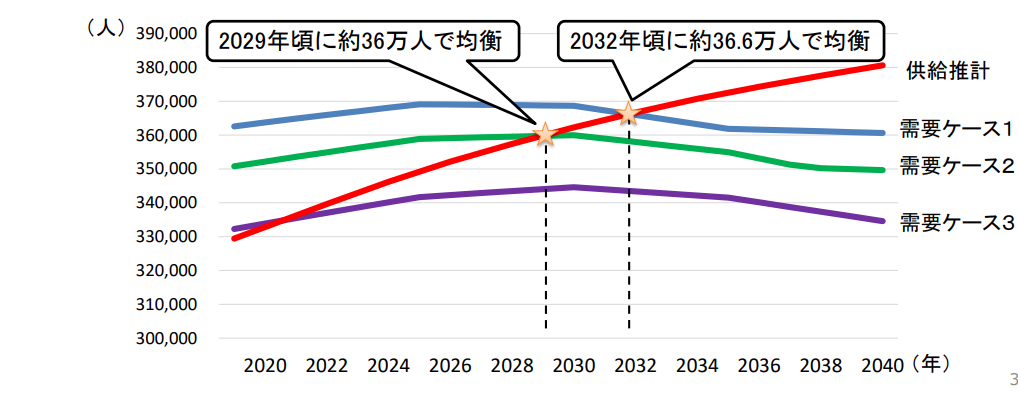
出典:国立保健医療科学院「令和 2年医師需給推計の結果」
医師不足が申告な地域があるものの、医師は近いうちに供給過多になる可能性があります。上記は、下記3の需要ケースにおける医師の需要と供給を示した図です。
需要ケース1……労働時間を週55時間に制限等≒年間720時間の時間外・休日労働に相当
需要ケース2……労働時間を週60時間に制限等≒年間960時間の時間外・休日労働に相当
需要ケース3……労働時間を週78.75時間に制限等≒年間1860時間の時間外・休日労働に相当
令和2年度の供給推計は、今後の医学部定員を9,330人として推計したものです。
需要ケース2においては、2023年に医学部に入学した者が医師になると想定される2029年頃に均衡する見込みです。また、需要ケース1では、2032年頃に約36.6万人で均衡することが推定されています。
このように、3つの需要ケースのいずれにおいても供給が需要を大きく上回ることが予想されています。
2.医師の将来性に影響を与える可能性がある要因
医師が供給過多である一方で、地方の医師数は不足しています。政府は、この問題を解決に導くためにさまざまな施策を講じており、医師の今後に影響を与えることが予想されます。また、医療AIや少子高齢化による患者数の減少などにも用心した方がよいでしょう。
医師の将来性に影響を与える可能性がある要因について、詳しく解説します。
2-1.都市部における医師の供給過多対策
厚生労働省の医師需給分科会は、平成27年から令和4年までに39回にわたり医師の偏在対策等の検討を進めてきました。都市部における医師の供給過多対策および偏在対策が医師の今後に影響を与える可能性があります。
「医療従事者の需給に関する検討会 医師需給分科会第5次中間とりまとめ(案)」において、検討中または実施が決定している対策は以下のとおりです。
2-1-1.医学部における「地域枠等」から「地域枠」の設定へ
特定の地域や診療科での診療を条件とした選抜枠がありましたが、運用が不適切であることが明らかになりました。そこで、令和2年度入学者からは、一般枠とは別の試験を実施する別枠方式による選抜を導入し、都道府県のキャリア形成プログラムの適用などが行われることとなりました。
2-1-2.臨床研修制度における地域偏在対策
平成22年度の研修から都道府県ごとに募集定員の上限を設定し、地域ごとの医師数や人口に応じた配分を行ってきました。これにより、医師が不足している都道府県の定員を確保することに成功しています。
同時に、全国の研修希望者よりも多くの定員を設け、地域の医師の偏在を緩和することに成功しました。令和7年度までに募集定員倍率を約1.05倍まで縮小することを目差し、さらに多くの定員を設ける方針です。
2-1-3.診療科の偏在対策
地域の医師が増えたとしても、不足している診療科の医師が増えなければ偏在が解消したとは言えません。令和2年度以降は、各都道府県の必要な医師数に達している診療科に対して一定の採用数の上限が設定されています。
2-1-4.都道府県における地域偏在対策
各都道府県が必要な医師数や医師の確保方針などを盛り込んだ医師確保計画を作成しています。地域医療介護総合確保基金を活用しつつ大学と連携を図り、地域枠を設定することで、偏在解消に取り組んでいます。
さらに、地域枠の学生には修学資金を貸与したり、キャリア形成プログラムの作成および充実化を図ったりすることも地域偏在対策の1つです。
2-1-5.医師少数区域における勤務環境の改善
医師多数区域から医師少数区域への医師の流入を促すために、医師少数区域における勤務環境の改善に努めています。また、医師少数区域にて一定期間勤務した医師を厚生労働大臣が認定・評価し、インセンティブを設定しています。
2-2.医療AIの普及による医師の需要の低下の可能性
医療AIとは、医療の質向上を目的にAI(人工知能)を活用することです。例えば問診や画像診断、手術支援、治療計画の立案、医薬品開発などに役立てられています。
医療AIの中でも近年大きく進歩しているのが、AIによる画像診断支援です。近年、医療技術の進歩によって小さな病変も発見できるようになった一方で、読影が必要な画像が増えたことで医師の業務量は増加しています。
そこでAIによる画像診断支援を活用すれば、医師の業務量を抑えつつ診断の精度を高めることができます。医療AIは医師に置き換わるものではなく、医師の業務量を減らすためのものですが、医師1人あたりの負担の減少は医師の需要の低下に影響を与える可能性も考えられるでしょう。
2-3.少子高齢化による患者数の減少
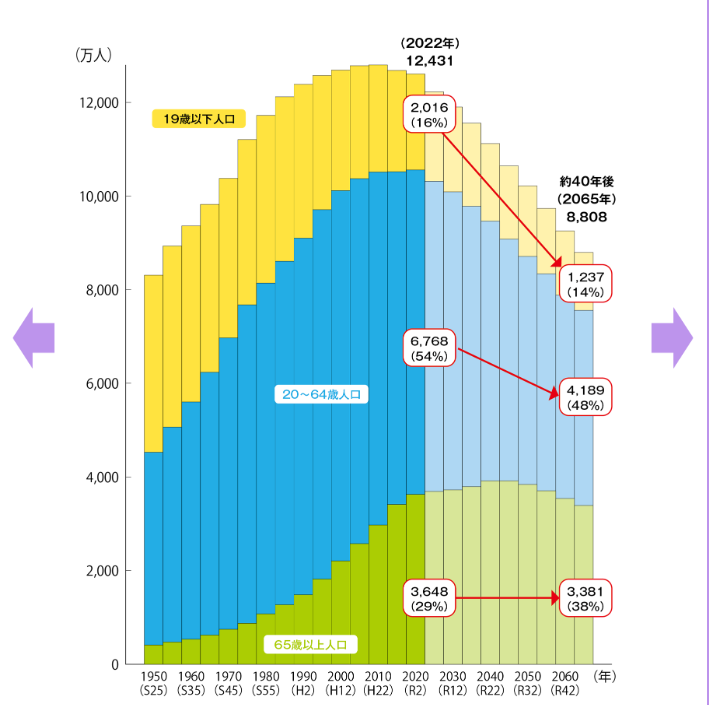
財務省の「日本の少子高齢化はどのように進んでいるのか」によると、日本は高齢者の増加と出生率の低下が同時に進行する少子高齢化社会です。2022年の全人口は1億2,431万人、19歳以下の人口は2,016万人(16%)、20~64歳は6,768万人(54%)、65歳以上は3,648万人(29%)と、約3人に1人が高齢者の状況です。
これが約40年後の2065年には、全人口が約3,600万人減の8,808万人、19歳以下の人口が1,237万人(14%)、20~64歳が4,189万人(48%)、65歳以上が3,381万人(38%)と、20~64歳人口が大幅に減少し、高齢化率が約10%上昇することが見込まれています。
少子高齢化による人口減少は患者数の減少を意味するため、医師の需要が低下すると考えられます。その一方で医師は供給過多の状況のため、医師の求人が減少したりキャリアアップが困難になったりする可能性があります。
2-4.長時間労働からの脱却を目的とした雇用拡大の可能性
厚生労働省の「医師の勤務実態について」によると、「診療時間+診療外時間+宿直・日直中の待機時間」が週60時間を超えている病院・常勤勤務医は男性41%、女性28%です。
週5日労働と仮定した場合、1日の労働時間は12時間以上と長時間労働が常態化しています。このような状況を打開するためには、医師の雇用数を増やす必要があります。その結果、医師の需要が増加することが予想されます。
3.医師が将来のために行うべきこと
医師が需要と供給の影響に左右されず自身のキャリアを築いていくために、今から取り組めるおすすめの対策について詳しく解説します。
3-1.スキルアップ
医師がどれだけ増加しても、自分にしかできないことがあれば需要と供給の影響を受けません。他の医師よりも優れたスキルを持つのはもちろん、同じ土俵に立たないことも1つの方法でしょう。
ただ、そのような医療技術を身につけることは困難かもしれません。しかし、専門医や認定医の資格取得や特殊な手技の獲得については、十分に実現可能ではないでしょうか。
3-2.医療AIやデジタル機器の積極的な活用
今後、医療AIやデジタル機器の活用が進むことが見込まれています。医療AIは画像解析やパターン認識技術を活用することで、病変や疾患の検出・分類において医師の判断をサポートします。また、デジタル機器や通信技術を活用したリモートヘルスケアの普及により、患者と医師の距離を縮めることが可能です。
これらを活用しなければ業務負担が増加したり、扱える医師が優遇されたりする可能性があります。
医療AIの導入事例を1つ紹介します。某病院は、ユビーAI問診を導入しました。これは、来院前もしくは来院後の待合室で患者がスマートフォンやタブレットを用いてWEB問診に回答し、問診結果が医師用語に自動変換されるシステムです。
診察前にカルテの約8割が完成するため、診療時間の大幅な削減が期待できます。ユビーAIを導入した某病院は、患者の待ち時間を20分前後も削減することに成功しました。また、薬の入力箇所に薬名が自動表示されることで、入力ミスも減少したといいます。
参考:ユビーAI問診「来院前問診と診療コーディネーター室の体制が新たな医療スタイルになると期待」
3-3.開業の検討
開業した場合、医療の提供方法や診療方針を自分で決めます。また、新たな診療手法や治療法の開発、特定の疾患に特化したクリニックの設立など、選べる選択肢はさまざまです。患者から高いニーズのあるクリニックを開業すれば、需要と供給の大きな影響を受けない状況を作り出すことができます。
3-4.専門科の変更を検討する
専門科によって需要と供給が異なります。今は供給を需要が大きく上回っていたとしても、いずれは供給過多になる可能性があります。状況に応じて専門科を変更することで、医師として安定的に働くことができるでしょう。
また、複数の専門科を持っておくと、開業した際に経営が安定しやすくなることも期待できます。
3-5.常勤・非常勤の変更の検討
常勤と非常勤を切り替えることで、自身によって理想の働き方を実現しやすくなります。常勤として働く場合は安定収入が期待できます。一方、非常勤として働く場合は、自由な時間の確保や他のプロジェクトへの参加、家庭との両立などで有利になるでしょう。
また、常勤と非常勤をかけ持ちすることで、新たな分野や専門領域に挑戦する機会にもなります。
3-6.将来性がある医療機関への転職
医療機関に応じて医師の年齢や人数、過不足の状況が異なります。現在、勤務している医療機関が働きづらい、将来的に経営状況が悪くなる可能性がある場合は、将来性がある医療機関に転職することも1つの方法です。
また、先進的な技術や治療法の導入、研究活動の推進、教育プログラムの提供など、成長のための環境や機会が豊富な医療機関に転職すると、自身のキャリアをより一層発展させることもできます。
4.まとめ
医師数は年々増加しており、供給が需要を大きく上回る状況になることが予想されています。医師1人あたりの業務負担が減る一方で、優れたスキルを求められる可能性もあります。また、医療AIやデジタル機器の導入に伴い、さらなる知識と技術の習得を求められるでしょう。
より自分らしいキャリアを実現するために、今からスキルアップや専門科の変更、開業、転職などを検討し、万全の準備を整えたいところではないでしょうか。


-scaled.jpeg)